治療
てんかん治療の概要
てんかん治療の目標は、患者さんおよびご家族のQOL全体を改善することです。治療の選択では、てんかんの原因や重症度が最重要ですが、年齢、性別、職業などの個々のライフステージも勘案し、都度患者さんに最適な治療を工夫します1)。
■てんかんの治療法
てんかんの治療は、抗てんかん薬による薬物療法がメインです。抗てんかん薬の服用により、全体の約3分の2の患者さんで1年以上発作が抑制されます。残りの3分の1の患者さんは抗てんかん薬が効きにくいタイプで、難治性てんかんといわれます。これらの人には、根治手術、緩和手術などの外科的治療が実施されます。抗てんかん薬で発作が消失しない場合や、手術ができない場合には、糖質を制限するケトン食療法が提案されることがあります。また、日常生活においては、発作誘因因子を避けることも望ましいとされます2)。
| 薬物治療 | 抗てんかん薬の服用 ACTH(副腎皮質刺激ホルモン)製剤の投与 |
| 外科治療 | 根治手術(焦点切除術など) 緩和手術(迷走神経刺激術など) |
| ケトン食療法 | 高脂肪、低炭水化物の食事療法 |
| 誘発因子を避ける | 発作を引き起こす明らかな誘因があれば、 その誘因を避ける |
赤松直樹 監修: 「ウルトラ図解 てんかん」 P.80,110-117,126,法研, 2022より作成
■治療予後
てんかんの治療予後は、第一選択薬による治療後47%が発作消失、第二選択薬による治療後13%が発作消失、残り約40%が難治性との報告があります3)。難治性てんかん患者さんは、合理的な併用療法や外科適応の可能性評価を実施します。また高齢者は特に薬物療法が有用であることが報告されています。
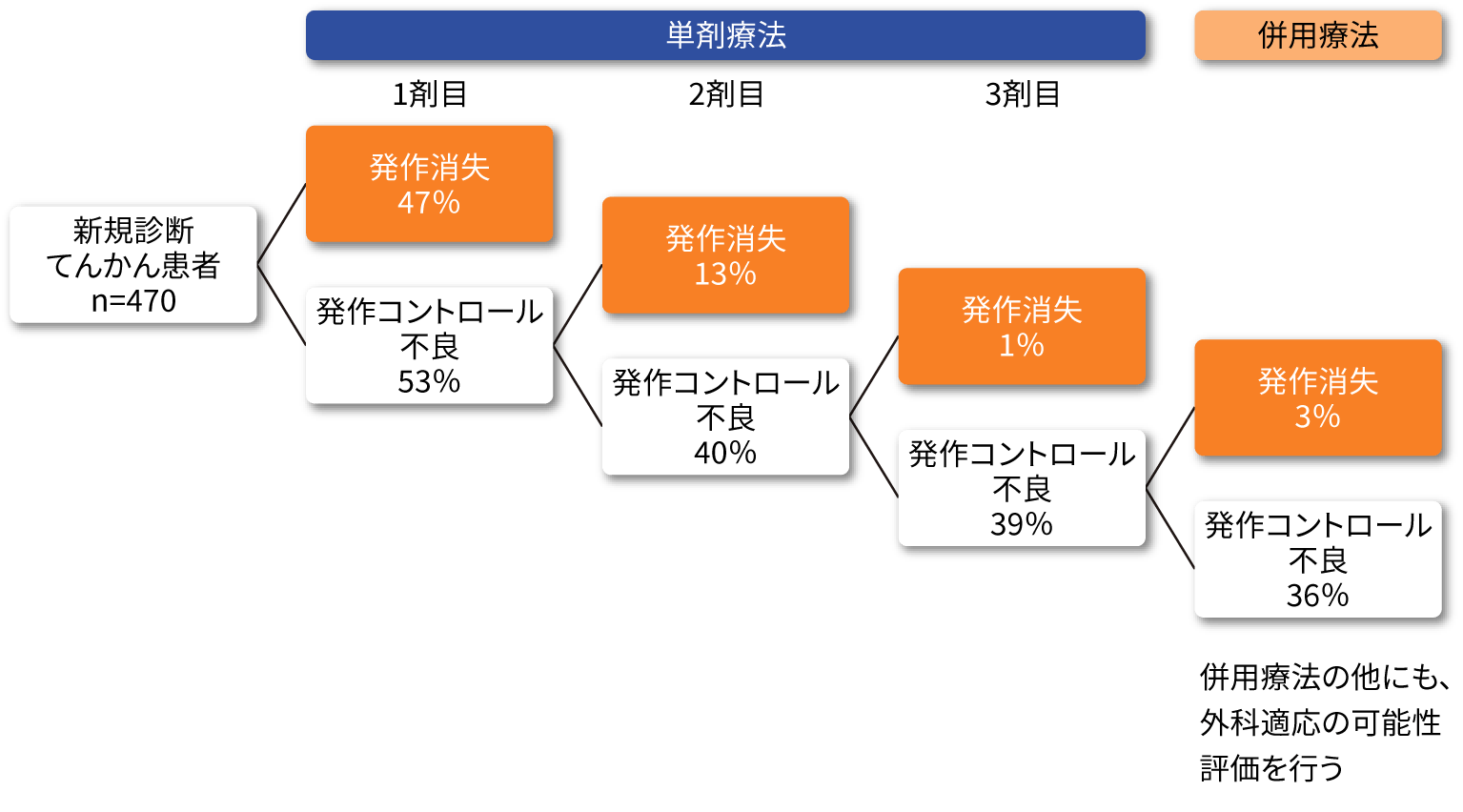
薬物療法
抗てんかん薬による薬物療法は、主症状である発作の抑制を目指すものです。発作の種類によっては年齢が上がると自然に寛解に至るものや、慎重に服薬を減量・終了できる場合もありますが、個々人の状況にあわせて薬物療法を継続していきます1)。
発作型などに基づいて薬剤を選択しますが、患者さんのタイプによって生じやすい副作用もあり、これらが薬剤選択の判断材料にもなります。発作型が複数ある場合は、生活上で最も困る発作を標的とした薬剤を選択します1)。
■薬物療法の考え方
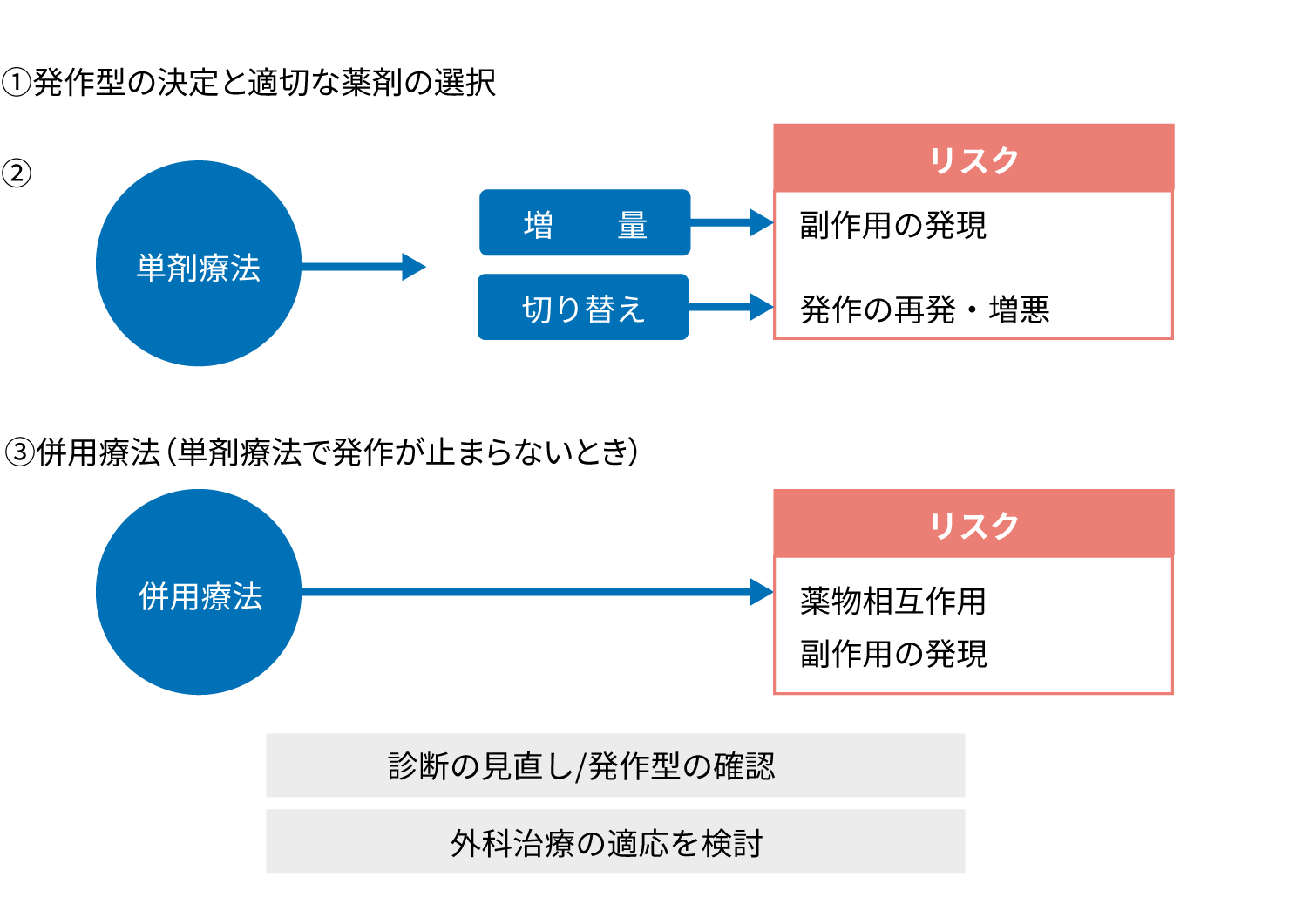
未治療の場合、単剤療法を開始します。診断が正しければ、約3分の2の患者さんは単剤で寛解するといわれています。服用量は少量で開始し、発作抑制まで徐々に増量していく薬剤が多いですが、副作用の発現にも注意が必要です。副作用が許容できない、あるいは十分量の服薬でも発作を抑制できない場合は、切り替えを行います。
単剤療法で発作が消失しない場合は、併用療法を行いますが、薬物相互作用や副作用に注意が必要です。併用療法で発作が抑制できない場合は、てんかんの診断の見直し、発作型の確認をして再検討します。診断や治療のプロセスに問題があれば、是正した薬物療法を行いますが、そうでない場合は、外科治療の適応を検討します1)。
てんかん診療ガイドライン 2018では、新規発症てんかんの選択薬と慎重投与すべき薬剤がまとめられています。詳細については、ガイドラインをご参照ください。
関連コンテンツ
■抗てんかん薬の選択において考慮すべき点
抗てんかん薬の選択において、こちらに示すような複数の考慮すべき点があります。特に多剤併用療法の際には、薬物動態、薬力学、薬物相互作用、作用機序を考慮して併用の組み合わせを決定することが重要です。
薬物動態の主なパラメータは吸収、分布、代謝、排泄であり、これらは有効性、安全性及びホルモン剤やその他薬剤との相互作用に大きく影響します。中でも、肝代謝酵素の誘導・阻害作用や炭酸脱水酵素阻害作用のある抗てんかん薬は併用に注意が必要です。
薬力学については、相加作用、相乗作用、拮抗的作用が、有効性や安全性に影響を与えます。
薬物相互作用は併用する薬剤の薬物動態や薬力学が原因となり、治療失敗や副作用を引き起こすことが多くみられます。
作用機序については、同様の作用機序をもつ抗てんかん薬の組み合わせは、効果が得られずに副作用が相加的となる可能性があり、注意が必要です5)。

■抗てんかん薬の作用機序
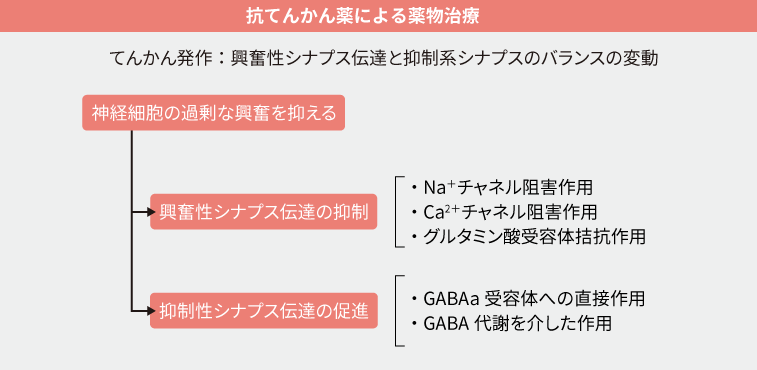
神経細胞は大きく興奮性神経細胞と抑制性神経細胞にわかれます。興奮性神経細胞は興奮性シナプスを形成するシナプス前細胞で、主にグルタミン酸やアセチルコリンなどのシナプス伝達物質によってシナプス後細胞を脱分極させます。抑制性神経細胞は抑制性シナプスを形成するシナプス前細胞で、GABAやグリシンなどによりシナプス後細胞を脱分極させます。
抗てんかん薬はこれら神経細胞のイオンチャネルをターゲットにし、シナプス伝達に作用するものが多くを占め、興奮性シナプス伝達を抑制するもの、抑制性シナプス伝達を強化するものに大別されます。また、その他の作用機序として、シナプス前末端にあるシナプス小胞蛋白2Aに作用して神経伝達物質の放出を抑制する薬剤、脳内の炭酸脱水素酵素を阻害する薬剤などもあります6)。
代表的な抗てんかん薬を、作用する標的とするチャネルや作用機序別にまとめた一覧表を示します。
抗てんかん薬の作用機序に関する報告は多数あるため、この限りではありませんが、ここでは最も明らかとなっている作用機序に基づいて分類しています7)。
抗てんかん薬の主な作用機序
| 標的、作用機序 | 抗てんかん薬 | |
|---|---|---|
| Na+チャネル阻害 | 標的、作用機序 Na+チャネル阻害急速な不活性化を促進 |
抗てんかん薬フェニトイン、カルバマゼピン、ラモトリギン、 オクスカルバゼピン、ルフィナミド Eslicarbazepine acetate* |
| 標的、作用機序 Na+チャネル阻害緩徐な不活性化を促進 |
抗てんかん薬ラコサミド | |
| Ca2+チャネル阻害 | 標的、作用機序 Ca2+チャネル阻害P/Q型Ca2+チャネル |
抗てんかん薬ガバペンチン、プレガバリン |
| 標的、作用機序 Ca2+チャネル阻害T型Ca2+チャネル |
抗てんかん薬エトスクシミド | |
| GABA関連 | 標的、作用機序 GABA関連GABA受容体活性 |
抗てんかん薬フェノバルビタール、ベンゾジアゼピン類 |
| 標的、作用機序 GABA関連GABA輸送体阻害 |
抗てんかん薬Tiagabine* | |
| 標的、作用機序 GABA関連GABAトランスアミナーゼ阻害 |
抗てんかん薬ビガバトリン | |
| 標的、作用機序シナプス小胞タンパク2A結合 | 抗てんかん薬レベチラセタム | |
| 標的、作用機序AMPA受容体阻害 | 抗てんかん薬ペランパネル | |
| 標的、作用機序K+チャネル開口作用 | 抗てんかん薬Retigabine/Ezogabine* | |
| 標的、作用機序複数の作用機序 | 抗てんかん薬バルプロ酸、トピラマート、ゾニサミド、Felbamate* | |
*国内未承認
Brodie MJ. et al: Epilepsy Behav. 21(4), 331-341, 2011 より改変
■興奮系の抑制の作用機序
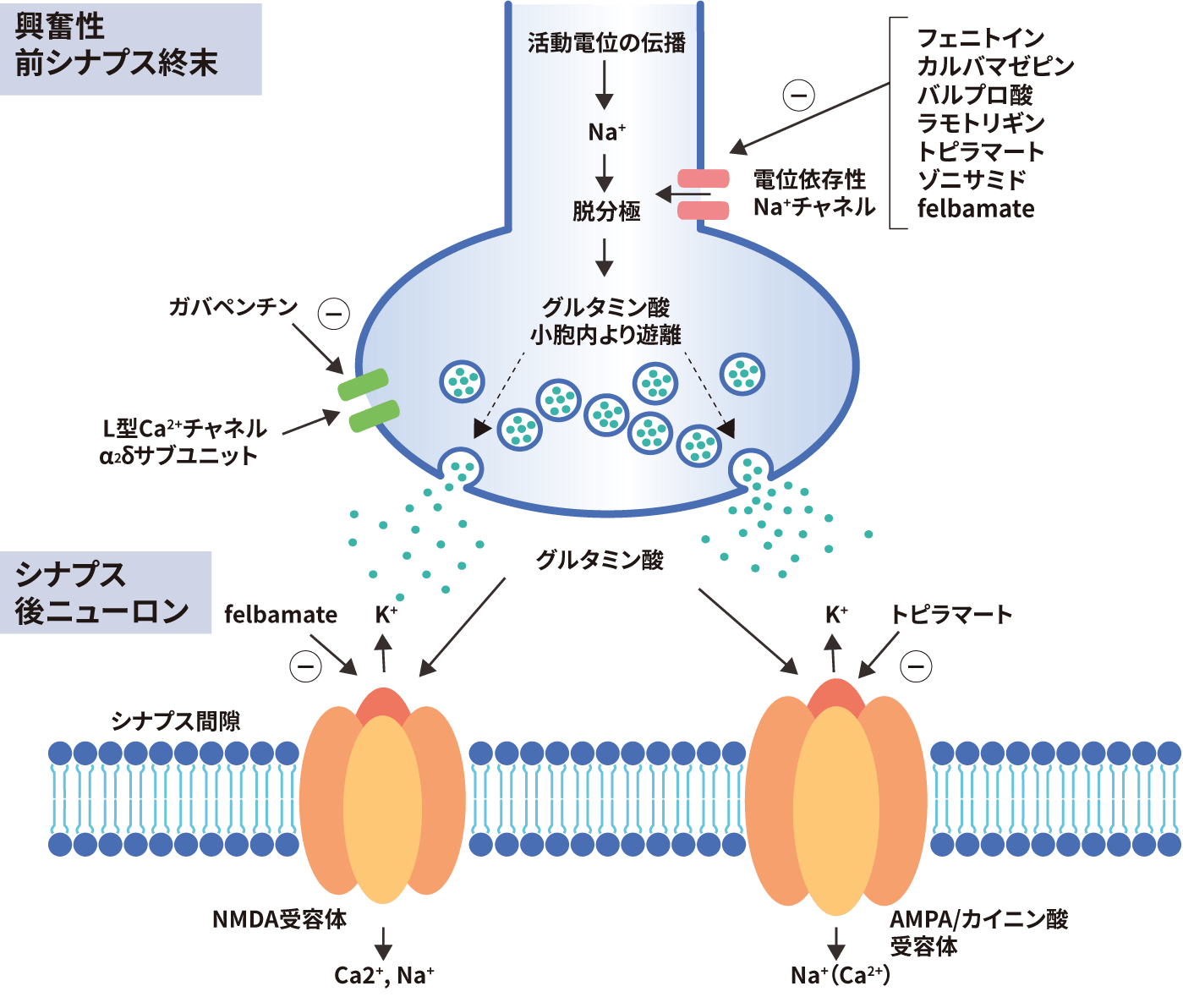
興奮性シナプス伝達機能を抑制する抗てんかん薬の作用機序には、グルタミン酸受容体に作用するもの、Ca2+チャネルに作用するもの、Na+チャネルに作用するものがあります。
シナプス後ニューロンにあるグルタミン酸受容体は、グルタミン酸が結合することで活性化しますが、細胞内への陽イオン流入を起こす「イオンチャネル型グルタミン酸受容体」が重要です。受容体は、「NMDA型」「AMPA型」「カイニン酸」の3つに分類されます。これらを阻害することで神経の興奮を抑制する抗てんかん薬があります6)。
興奮性前シナプス終末には電位依存性Ca2+チャネルやNa+チャネルが存在します。抗てんかん薬がこれらに作用することで、Ca2+やNa+の流入を変化させ、脱分極を抑制する機序により興奮性伝達を抑制します6)。
日本神経学会「てんかん診療ガイドライン」作成委員会 編: 「てんかん治療ガイドライン2010」医学書院, 2010.
Rho JM. et al: Epilepsia. 40, 1471-1483, 1999.
■抑制系の賦活の作用機序
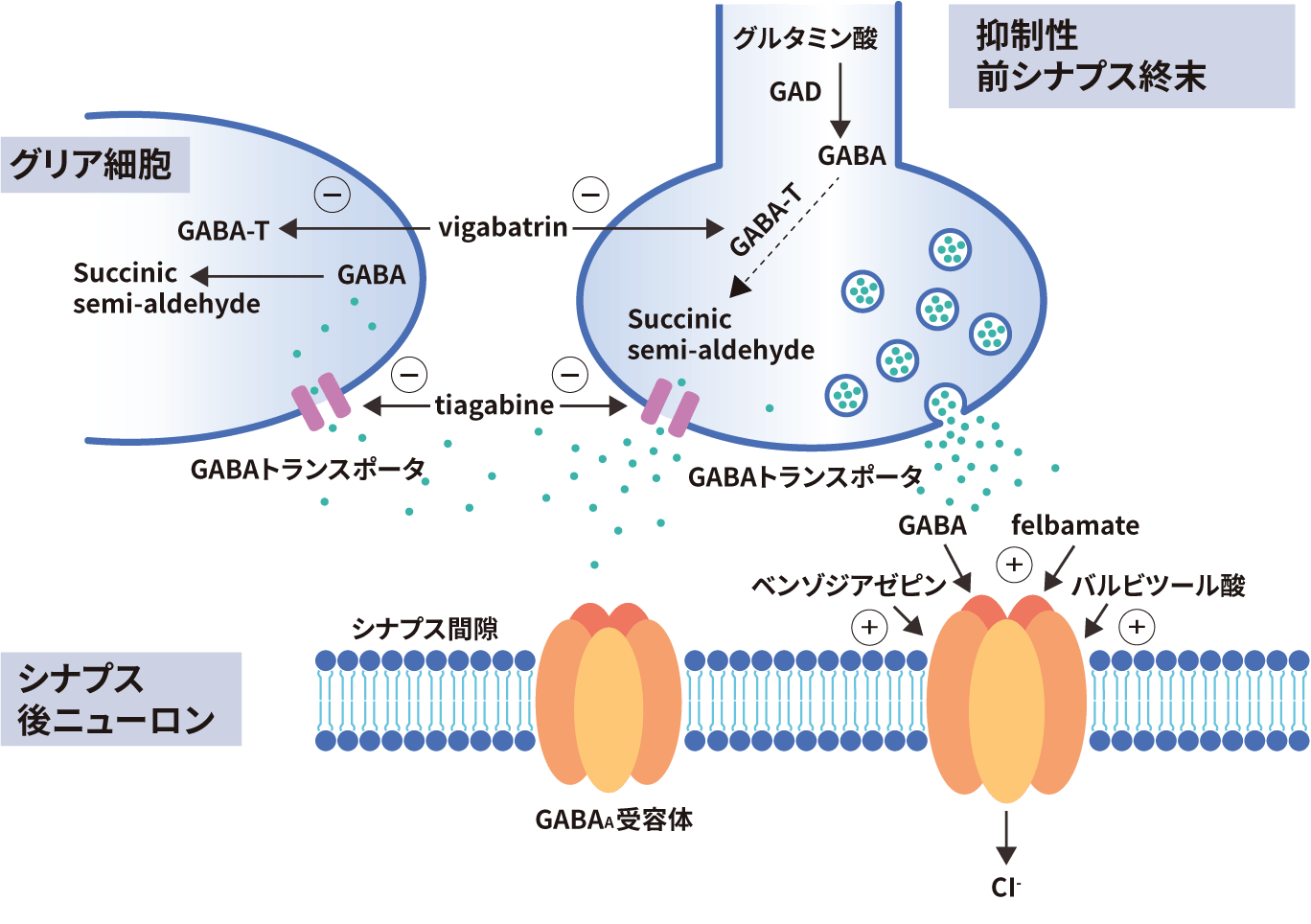
抑制性シナプス伝達機能を強化する抗てんかん薬の作用機序として、主にGABA系を賦活するものがあります。
シナプス後ニューロンのGABAa受容体に直接作用し、Cl−チャネルの開口の持続時間を変えずに、開口頻度を増加させるベンゾジアゼピン系抗てんかん薬や、Cl−チャネルの開口頻度は変えずに開口の持続時間を増加させるバルビツール酸系抗てんかん薬があります6)。
GABA代謝を介した作用機序では、GABAトランスアミナーゼを阻害しシナプス間隙のGABA濃度を維持させるビガバトリンなどの抗てんかん薬、GABAトランスポータを活性化させることでGABA遊離量を増加させる機序をもつ抗てんかん薬などがあります6)。
GABA系賦活
日本神経学会「てんかん診療ガイドライン」作成委員会 編: 「てんかん治療ガイドライン2010」医学書院, 2010.
Rho JM. et al: Epilepsia. 40, 1471-1483, 1999.
■その他
主にシナプス前末端にあるシナプス小胞蛋白2Aに作用し、神経伝達物質の放出を抑制するレベチラセタムなどの抗てんかん薬があります6)。
また、脳内の炭酸脱水酵素の阻害により抗てんかん作用を示すアセタゾラミドなどの抗てんかん薬があります6)。
シナプス小胞膜蛋白に対する作用
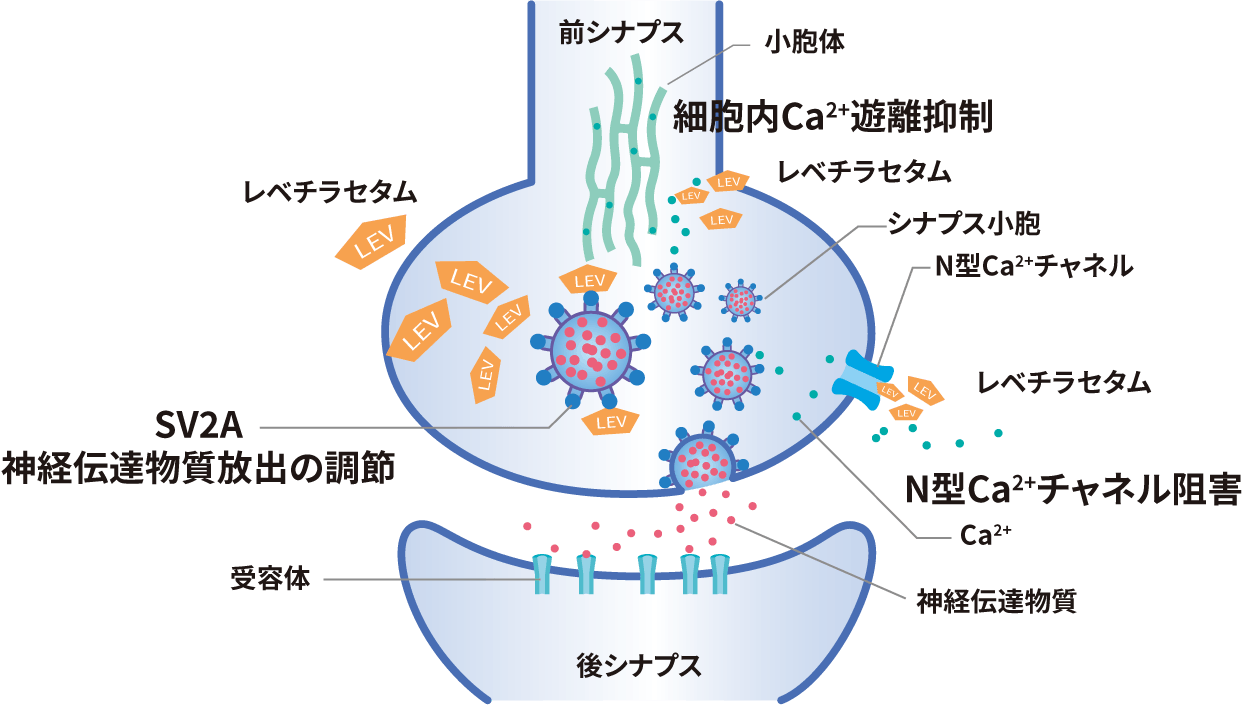
炭酸脱水酵素阻害
炭酸脱水酵素を阻害して、細胞内のH+を増加させることにより、pHは低下する。その結果、K+は酸-塩基緩衝作用により細胞外へ移動して過分極となり、発作閾値は高くなる。
日本神経学会「てんかん診療ガイドライン」作成委員会 編: 「てんかん治療ガイドライン2010」医学書院, 2010.
■抗てんかん薬の副作用
抗てんかん薬の副作用は、①アレルギー機序が関与する薬剤に対する特異体質による急性初期反応(特異体質による副作用)、②用量依存性の神経系への抑制作用、③長期服用時にみられる慢性期副作用、に大別されます8)。
| ①特異体質による副作用 | |
|---|---|
| 皮疹 | 特異体質性副作用の代表的なものである。一般的に、投与開始後5日から8週間に多く出現する。重篤な副作用としてStevens-Johnson症候群(SJS)、中毒性表皮融解壊死症(TEN)、薬剤性過敏症症候群(DIHS)がある。 |
| 血液系・その他 | 汎血球減少、骨髄抑制、肝障害も特異体質による副作用としてみられることがあり、特に骨髄抑制は重大な副作用の1つである。 |
| ②用量依存性副作用 | |
|---|---|
| 中枢神経系症状 | めまい、眼振、複視、眠気、食欲減少、運動失調、精神症状などがあり、これらの多くは、投与初期にみられることが多い。重度の眠気・鎮静は精神・身体活動の低下による日常生活動作の低下だけでなく、逆にてんかん発作を誘発することもある。また、注意力低下、言語機能低下などの認知機能低下を呈する場合もある。 |
| 消化器症状 | 悪心・嘔吐、下痢、便秘などの消化器症状を生じることがある。その他肝機能障害が重篤な場合もある。 |
| その他 | QT延長など心伝導系障害、発汗減少は用量依存性副作用と考えられている。 |
| ③長期服用に伴う副作用 |
|---|
| 体重変化、多毛、脱毛、尿路結石、小脳萎縮、歯肉増殖などに注意が必要な薬剤がある。酵素誘導作用のある薬剤は、コレステロール値上昇、骨粗しょう症にも注意を要する。 |
日本てんかん学会 編:「てんかん専門医ガイドブック 改訂第2版」診断と治療社, 2018
■抗てんかん薬の副作用:体質性
特異体質による副作用の代表的なものに皮疹があります。内服開始後5日~8週間に多く出現します。アレルギー反応の既往がある患者さんでは特に注意が必要です。目の充血や目やにの増加も薬疹の場合あります。発疹が出た場合はすぐに服用を中止させ、受診するように伝えます。特異体質による副作用には、汎血球減少や骨髄抑制などもあり、注意が必要です2,8)。

アレルギー反応、
発疹
血小板減少、
出血しやすい、
青あざができやすいなど

肝機能障害、
黄疸など
日本てんかん学会 編: 「てんかん専門医ガイドブック改訂第2版」 P.160-167, 診断と治療社, 2018
赤松直樹 監修: 「ウルトラ図解 てんかん」 P.98-99 法研, 2022 より作成
■対処のポイント:薬疹(皮疹)
薬疹はどの薬剤でも起こりうる可能性がありますが、少量から開始するなどの工夫で出現するリスクを抑え、重篤化を防ぐことができる場合もあります。事前に患者さんには、発疹・発熱などの体調変化があった際には、ただちに薬剤を処方した医師あるいは皮膚科を受診するように説明しておくことが大切です。また、抗てんかん薬の薬疹は一旦出現すると、薬疹のリスクが低い他の抗てんかん薬を使用しても薬疹が生じるリスクが上昇するという特徴があるため、切り替え時には休薬期間を置くなどの注意が必要です。
■対処のポイント:血液・造血器への影響
特異体質性の副作用のなかでも、特に骨髄抑制は重大な副作用です。白血球減少は全ての抗てんかん薬が原因となる可能性があります。しかし軽度~中等度の顆粒球減少症は薬剤の減量・中止で回復し、重篤な骨髄抑制や感染症が生じて臨床上問題になることは稀です。一方で突然出現するため定期的な血液検査を行っていても予測が難しく9)、検査値を参考にしつつ症例ごとに検討する必要があります。
■抗てんかん薬の副作用:用量依存性
用量依存性の副作用として、中枢神経症状、消化器症状などがあります。
中枢神経症状では、神経系の抑制により、主に眠気やふらつきが現れます。特に服用開始時や増量時に出やすく、服用を継続していると次第に気にならなくなるという患者さんもいます。その他、吐き気、イライラ感、頭が重い感じ、気分が憂鬱になる、食欲低下などの症状が出現することもあります2,8)。
消化器症状には、悪心・嘔吐、下痢、便秘などがあり、重篤な肝障害を引き起こす薬剤も中にはあるので注意が必要です8)。

眠気、疲労感

ふらつき、頭がボーとする、
めまい

イライラする、
落ち着かない

記憶の障害、
集中力低下

話すのが遅くなる、
言葉が見つかりにくくなる

肝機能障害、だるさ、
食欲不振、吐き気、黄疸など
日本てんかん学会 編: 「てんかん専門医ガイドブック 改訂第2版」 P.160-167, 診断と治療社, 2018
赤松直樹 監修: 「ウルトラ図解 てんかん」 P.98-99 法研, 2022 より作成
■対処のポイント:めまい、眠気、だるさなど
眠気・鎮静はほとんどの抗てんかん薬で認められる中枢神経系抑制作用による副作用です。抗てんかん薬の投与開始初期に発現しやすく、特に抗てんかん薬を複数種類併用する場合などは注意が必要です。
服用を継続することで慣れてしまうこともありますが、症状が継続すると仕事や学業などへ支障をきたすなどQOLの低下につながるため、抗てんかん薬を複数種類投与している場合は作用機序が重なっているものから減量する、服用時刻を就寝前にするなどの対策が必要です9)。
眠気は患者さんが避けたい副作用である一方で、我慢してしまう場合もあります。しかし発現しても減量により対処がしやすいことから、積極的に患者さんの訴えを聞き取り、対応すべきです。
■対処のポイント:認知機能低下
高齢者では抗てんかん薬と関係なく認知症を発症することもありますし、てんかん発作のなかには認知症の症状と鑑別が難しいものもあります。そのため、特に高齢者などでは抗てんかん薬による認知機能の低下を見逃さないように注意が必要です。
薬を飲み始めた頃から、忘れ物や忘れ事がめだつ、意欲が減った、活気がない、寝ていることが多くなった、簡単なことができなくなった(できても時間がかかるようになった)などが認知機能低下の目安になります。
認知機能の低下は抗てんかん薬の多剤服用例で多くみられること9)、神経系への副作用は用量依存的な副作用であることなどから発現時には服用している抗てんかん薬の減量などを検討することが必要です。
■対処のポイント:精神症状
成人では幻覚妄想状態、うつ状態、小児では多動、不機嫌などが知られています。てんかんに併発する精神症状もあり、薬剤起因性と判定することは難しいですが、抗てんかん薬の変更・増量時や発作増加など、患者さんの状態悪化が先行していることもあるため、これらの影響もあわせて総合的に判断する必要があります9)。また、患者さんに自覚がない場合も多いため、家族の方などに確認することが大切です。不眠、根気がなくなった、些細なことに怒り出す、悲観的なことばかり言う、などは家族の方も気づきやすい徴候です。
精神症状のリスクが高い患者さんでは、新規抗てんかん薬など精神症状への影響が少ないとされる薬剤をまずは選択すべきです。
■抗てんかん薬の副作用:長期服用時
抗てんかん薬は長期にわたり服用することが多く、長期服用による副作用としては、体重の増減、歯肉増殖、脱毛、多毛、骨粗鬆症、尿路結石、小脳萎縮などが出現することがあります2,8)。
歯ぐきの腫れ

ニキビなど皮膚の症状

体重増加または体重減少
骨密度の低下
普通には起こらない部位の
抜け毛や薄毛または多毛
日本てんかん学会 編: 「てんかん専門医ガイドブック 改訂第2版」 P.160-167, 診断と治療社, 2018
赤松直樹 監修: 「ウルトラ図解 てんかん」 P.98-99 法研, 2022 より作成
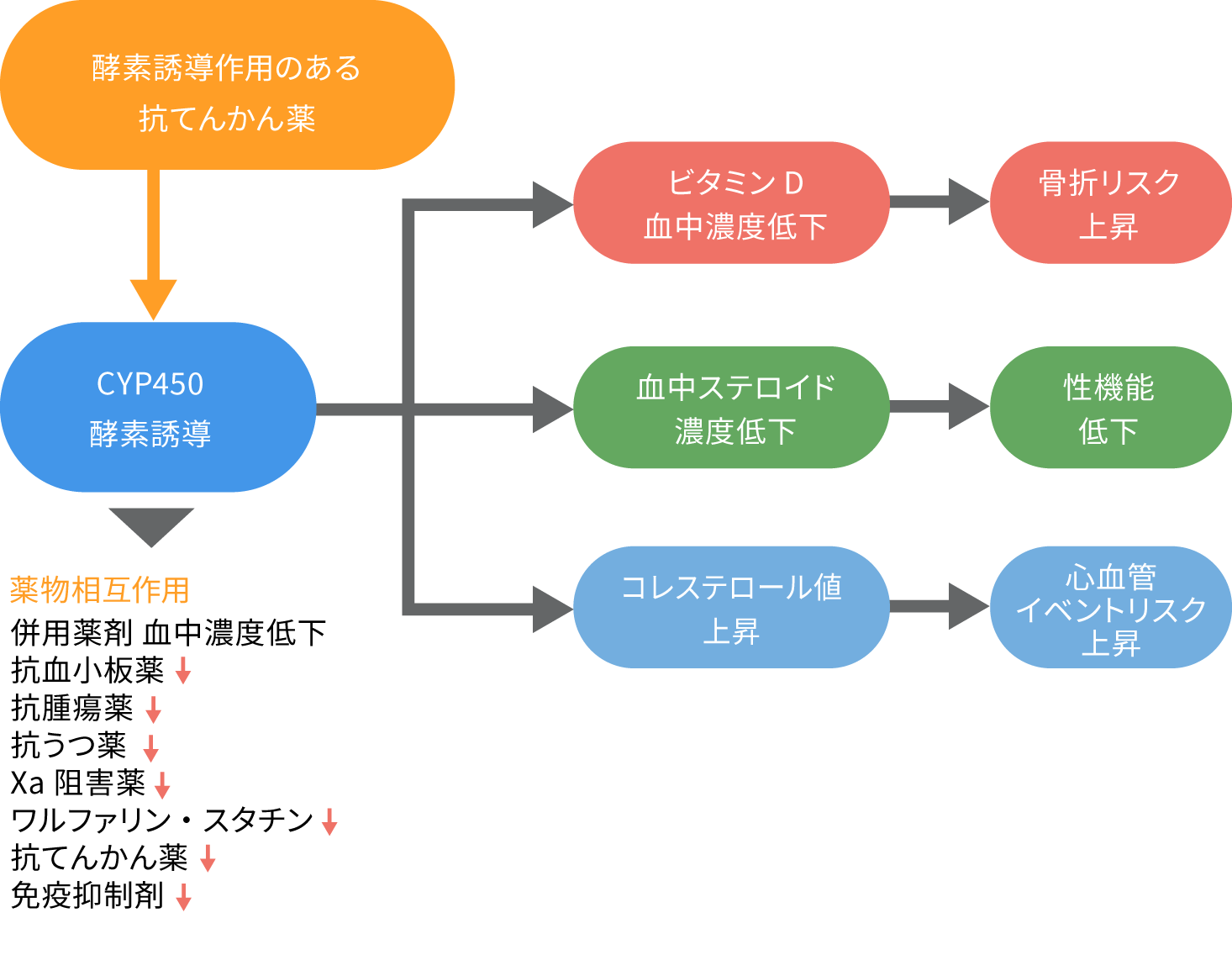
■酵素誘導作用のある抗てんかん薬の長期服用による影響
特にCYP450酵素誘導作用のある抗てんかん薬の長期服用により、ビタミンD血中濃度低下による骨折リスクの上昇、血中ステロイド濃度低下による性機能低下、コレステロール値上昇による心血管イベントリスクの上昇などが懸念されます。
■対処のポイント:電解質への影響
低ナトリウム血症は高齢者ほど起きやすく、長期服用を続けていくうちに全身倦怠感をきたし、血液検査で判明する場合があります。135mEq/L以下を低ナトリウム血症といいますが、120~130mEq/Lで軽度の疲労感、衰弱感が出現し、120mEq/Lを切ると重症です9)。減量しても改善しない場合は、中止し、他薬剤の処方を検討する必要があります。
■抗てんかん薬の薬物相互作用8)
抗てんかん薬の薬物相互作用には、薬物動態学的相互作用と、薬力学的相互作用があります。
薬物動態学的相互作用は、薬物の吸収、代謝、分布、排泄の過程で相互作用が起こるもので、血中濃度の変動を伴います。抗てんかん薬の多くは年齢、肝機能、腎機能、併用薬などによる影響を受けやすく、薬効の有効性や安全性の個人差や薬物相互作用を引き起こす原因となっています。
薬力学的相互作用は、血中濃度の変化を伴わず、作用部位に対して薬理作用の協力、拮抗によって起こります。抗てんかん薬と他の薬剤の併用による相互の作用増強により、中枢神経抑制作用が高まったり、副作用が起こる可能性があります。
抗てんかん薬は薬物代謝酵素を誘導、阻害するものも多いため、併用する他の抗てんかん薬や他の疾患に対する薬に対して相互作用を考慮する必要があります。高齢者では併存症、併用薬をもつことが多く、また長期的な抗てんかん薬の使用においても問題となる可能性があります。相互作用により併用に注意を要する薬剤は多数あり、ここで挙げたもの以外の薬剤もあるため、併用に際しては添付文書を確認することが必要です。他剤との相互作用が少ない抗てんかん薬も近年増えつつあるため、そういった薬剤を最初から使用することも選択肢の一つです。
| 注意を要する主な薬剤 |
|
日本てんかん学会:「てんかん専門医ガイドブック」 改訂第2版 P.153-159, 診断と治療社, 2020より作成
■抗てんかん薬の血中薬物の測定(TDM)
抗てんかん薬には、用量に依存した有効性や副作用発現が認められますが、その評価で有用なのが治療薬物モニタリング(TDM:Therapeutic drug monitoring)です8)。
いわゆる「有効血中濃度」は多くの患者さんで副作用が少なく、発作抑制効果がある血中濃度の範囲ですが、各患者さんの状況によって当てはまらない場合もあります。そのため、少量から開始し、有効血中濃度以下でも発作が抑制されていれば増量する必要はなく、副作用がなければ有効血中濃度上限まで増量可能です8)。
抗てんかん薬のTDMガイドライン(成人、推奨グレードA抜粋)
| 薬剤 | 半減期(時間) | 測定タイミング (開始/変更からの日数) |
目標血中濃度(μg/mL) |
|---|---|---|---|
| 薬剤フェノバルビタール | 半減期(時間)53~118 | 測定タイミング (開始/変更からの日数)14~21日以降 |
目標血中濃度(μg/mL)10~40 |
| 薬剤フェニトイン | 半減期(時間)7~42 | 測定タイミング (開始/変更からの日数)5~7日以降 |
目標血中濃度(μg/mL)10~20 |
| 薬剤カルバマゼピン | 半減期(時間)投与初期:25~65 定常状態:12~17 |
測定タイミング (開始/変更からの日数)開始時:14日以降 変更時:7日以降 |
目標血中濃度(μg/mL)4~12 他の抗てんかん薬 併用時:4~8 |
| 薬剤バルプロ酸 | 半減期(時間)9~19 | 測定タイミング (開始/変更からの日数)3~5日以降 |
目標血中濃度(μg/mL)50~100 |
小出泰道: 「“てんかんが苦手”な医師のための問診・治療ガイドブック」 P.111-114, 医薬ジャーナル社, 2014
日本TDM学会 編: 「抗てんかん薬TDM標準化ガイドライン 2018」 P.8-15, 金原出版, 2018より作成
TDMは、定期的な実施が推奨されます。特に、発作抑制効果が乏しい、副作用が疑われる、内服状況の確認、併用薬を変更、妊娠予定や妊娠中、肝障害や腎障害の合併などの際には有用性が高いとされます。
TDMに影響を与える薬剤側の主な要因には、バイオアベイラビリティ、分配係数、蛋白結合率などがあります。個々の抗てんかん薬の特徴を理解し、各患者さんにおける体内動態を把握することで、安全で有効性の高い治療が選択できますが、その際にTDMが役立ちます。
外科治療
主な抗てんかん薬2~3種類以上を単剤または多剤併用で、十分な血中濃度で2年以上治療しても、発作が1年以上抑制されない場合は、難治性てんかんと判定し、外科治療の適応が考慮されます4)。
外科治療(開頭手術)が可能なてんかんには、内側側頭葉てんかん、器質病変が検出された焦点てんかん、基質病変を認めない焦点(部分)てんかん、片側半球の広範な病変による焦点(部分)てんかん、脱力(失立)発作をもつ難治てんかんがあります4,8)。
切除外科では、てんかん原性焦点の切除を目的として、器質性病巣、皮質焦点、脳葉の切除、半球切除(断離)術を行います。遮断外科ではてんかん性異常伝播の遮断を目的として、軟膜下皮質多切除、脳梁離断術を行います8)。

三原忠紘: てんかん研究 26(1), 114-118, 2008より作成
その他の治療法
■迷走神経刺激療法:Vagus Nerve Stimulation, VNS
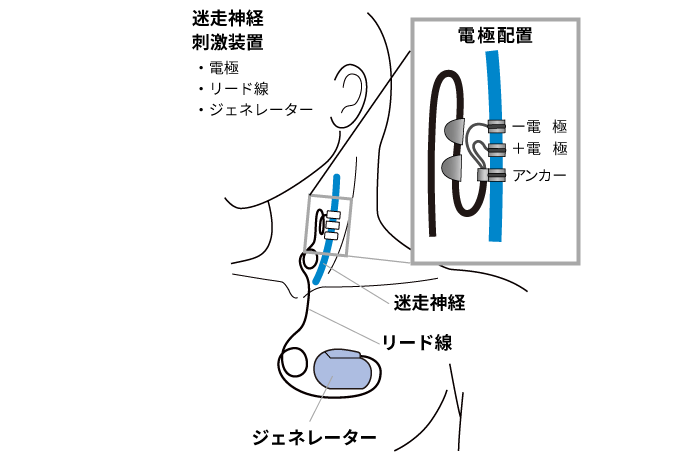
抗てんかん薬で発作が抑制できない難治てんかんで、開頭手術が適応されない場合や、開頭転換手術後残存発作があり再開頭治療の適応がない症例の選択肢として、迷走神経刺激療法(VNS)があります。胸に電気刺激装置を埋め込み、脳神経の一つである迷走神経を間欠的に刺激することで、発作の頻度を減らしたり、強度を弱めたりする、緩和的治療の一つです。開頭手術よりも侵襲度が低く、治療の調整がオンデマンドで可能な治療方法です。本邦では2010年7月から保険適用となっています。本治療の施行に際しては、てんかん診療に関する十分な知識と経験を有するてんかん専門医が、技術講習会を受講し、迷走神経刺激法資格認定委員会による認定を受けた後に施行する、となっています2,8)。
■その他の治療法:ケトン食療法
難治てんかんの食事療法として、高脂肪、低糖質のケトン食療法があります。脂肪が分解されて作られるケトン体が脳の神経細胞に作用し、発作を抑制すると考えられています。具体的には、米やパン、麺類などはできるだけ食べない、砂糖の代わりに糖質ゼロの甘味料を使用、肉・魚・卵・豆腐の主食に食用油を添加する、などがあげられます。低血糖や嘔吐、便秘、体重減少、成長不良などが起こることがあるため、原則入院で、医師や栄養士の指導のもとで実施されます2)。
| ケトン食療法 | 難治てんかんの患者さんを対象とした 高脂肪、低糖質、十分な蛋白質の食事 |
| 対象 |
点頭てんかん(West症候群) ミオクロニー脱力発作てんかん(Doose症候群) Dravet症候群(乳児重症ミオクロニーてんかん) グルコーストランスポーター1(GLUT1)欠損症 ピルビン酸デヒドロゲナーゼ欠損症 |
小出泰道: 「“てんかんが苦手”な医師のための問診・治療ガイドブック」 P.142, 医薬ジャーナル社, 2014
日本てんかん学会 編: 「てんかん専門医ガイドブック 改訂第2版」 P.172, 診断と治療社, 2020より作成
治療の終結
抗てんかん薬による治療を終結できるか否かを見極めるのは困難です。薬物治療を終結する際には、断薬した場合、治療を継続した場合のメリットとデメリットについて、再発リスクの程度を参考にしながら、患者さん・家族とよく話し合って決定します。決定にあたり、患者さんの年齢や患者さんのおかれた社会的状況も重要な要素となります8)。
| 治療終結の決定 |
|
メリットとデメリットを説明・話し合いバランスのとれた総合的判断が必要
| 医学的な判断材料 | QOLにかかわる判断材料 |
医学的な判断材料
|
QOLにかかわる判断材料
|
日本てんかん学会:てんかん研究 27(3), 417-422, 2010より作成
■治療の終結の手順・発作再発
治療の終結については、日本てんかん学会の薬物治療終結のガイドライン(小児10)、成人11))を参照します。成人てんかんの治療の終結における、減少・中止を望む本人や家族に伝えるべき情報、減量の手順、減量中・中止後の発作再発についての情報が掲載されています11)。
■減量中・中止後の発作再発
成人では、小児にみられるような予後の良いてんかんは報告されておらず、断薬後の発作再発率は小児よりも成人の方が高率です。終結の時期については、一定の基準を示すことは困難です。治療の終了を考慮する際には、発病以来の経過を振り返り、再発の危険因子を慎重に検討し、断薬によってもたらされる利益と、発作再発が就労や生活の質に及ぼすであろう影響とを注意深く比較します8,11)。
小児のてんかんの断薬開始の目安は3年で、3年以上発作がなければ断薬を考慮します。明らかな素因性てんかん以外はMRIで器質的病変の有無を確認します。断薬開始前には、脳波を検査します。再発の危険因子を検討し、再発しやすいか否かを評価します8,10)。
| 減量・中止を望む本人・家族に伝えるべき情報 | |
|---|---|
| 中止の方法 | 急に中止することなく、減量を経て中止する。 |
| 中止後の発作再発 | 中止すると再発の可能性が高まる。再発の可能性が最も高いのは減量中と中止後約1年間である。 |
| 予後関連因子 | 発作型・てんかん症候群の一般的な治療予後、再発危険因子など。 |
| 経過観察 | 定期的に脳波検査を行う。再発の可能性がある場合は中止をいったんやめ、経過をみてその後の方針を話し合う。 |
| 発作再発時の対応 | 中止前の薬物治療を再開することにより多くの場合、発作が抑制できるが、できない場合もある。 |
| 相談・指導 | 再発した場合や、生活上の不安などには、相談に応じる。自動車の運転は、減量中および中止後6ヵ月は避けるように指導する。 |
| 減量の手順 |
|
| 減量中・中止後の発作再発 | |
|---|---|
| 中止後の発作再発率 (2年間発作がなく中止) |
|
| 中止の時期 |
|
| 再発の時期 | 中止後1年以内:75~93% 減量中:21~74% |
| 再発の危険因子 |
|
| 再発後の経過 | 服薬を再開すれば予後は良好: 3年後には再発例の95%が1年の寛解 5年後には90%が2年の寛解 |
- 1)
- 井上有史、池田仁 編: 「新てんかんテキスト-てんかんと向き合うための本 改訂第2版」P.66-68, 南江堂, 2021
- 2)
- 赤松直樹 監修: 「ウルトラ図解 てんかん」 P.80,98-99, 110-117,126,法研, 2022
- 3)
- Kwan P. et al: N Engl J Med. 342(5), 314-319, 2000
- 4)
- 日本神経学会「てんかん診療ガイドライン」作成委員会 編: 「てんかん診療ガイドライン 2018」 P.31, 86, 88, 医学書院, 2018
- 5)
- Panayiotopoulos CP: 「A Clinical Guide to Epileptic Syndromes and their Treatment 2nd ed.」 P.177-184, Springer, 2010
- 6)
- 高橋幸利 編: 「エキスパートが語るてんかん診療実践ガイド」P.176-182, 日本医事新報社, 2022
- 7)
- Brodie MJ. et al: Epilepsy Behav. 21(4), 331-341, 2011
- 8)
- 日本てんかん学会編: 「てんかん専門医ガイドブック」改訂第2版 P.138-143, 150, 153-159, 160-167,201-205, 診断と治療社, 2018
- 9)
- 松浦 雅人 他: 「てんかん診療のクリニカルクエスチョン200 改訂第2版」, 診断と治療社, 2013
- 10)
- 日本てんかん学会: てんかん研究 27(3), 40-47, 2010
- 11)
- 日本てんかん学会: てんかん研究 27(3), 417-422, 2010
JP-DA-2500420
